目的 阐述血液分析仪的方法确认、性能验证和质量保证。
方法 主要参考美国临床和实验室标准化研究院(CLSI) H26-A文件相关内容,并结合具体的实际进行总结归纳。
结果 血液分析仪首先由厂家用正规的研究方案或程序进行确认,然后由实验室用户进行验证。血液分析仪的方法确认内容包括精密度、线性、空白限、检测下限、定量下限、携带污染等;血液分析仪的性能验证与方法确认有相似之处但又有别于确认。由于血液检测的特殊性,血液分析仪的质量控制方法应该有别于其他定量检测方法,实验室应该根据具体的实际对血液分析仪进行科学、正确和有效的质量控制。
结论 血液分析仪是医院临床检验应用非常广泛的仪器之一,对血液分析仪进行方法确认和性能验证是检测结果准确可比的重要保证。自动血液分析仪的室内质控应该将商品质控物的质控方法、患者数据方法和手工显微镜镜检结合起来,实现全面质控。
[关键字] 血液分析仪; 方法确认; 携带污染; 检出下限;验证
美国食品和药品监督管理局(FDA)规定:确认是通过提供客观证据对预期用途或应用要求已得到满足的认定。血液分析仪确认的目的有:从医学角度评估安全性和临床效力;确定性能信息;验证系统操作性能特征的适用度;获得监管机构的审批。血液分析仪确认具体评价以下的性能特征:空白限(本底)、检出下限和定量限、携带污染、精密度、分析测量区间(AMI)、可比性等。本文参考了美国临床和实验室标准化研究院(CLSI)H26-A文件及有关文献,具体内容如下。
1.方法确认研究(厂商的工作)
1.1方法确认准备工作
1.1.1标本的选择
所有用于确认试验的血标本都应该是临床检测之后剩余的,否则涉及到知情同意。对用于性能评估的样本量没有明确要求,但是进行综合的性能评估需要在分析测量区间(AMI)内各浓度水平大量取样。且充足的标本更有能力区分个别的离群值和不同方法间的显著差异。CLSI EP09提到足量的标本量可以提高方法学比较统计估计的可信度,增加包括干扰物质效应的机会,使得研究更全面。厂商的性能声明应该建立在实际的标本检测上,不应该有超出观测值的推断。每个试验中心的试管应该统一,不能既用K2EDTA又用K3EDTA试管,国际血液学标准化委员会(ICSH)推荐使用K2EDTA,使用采集后8小时内的标本以减少标本老化对被测物的影响。应该排除溶血凝血标本量<1ml和采集后超过8小时的标本。
1.12医学允许误差
CLSI EP21提到:“临床医生作为检测数据的最初使用者,考虑的是总的分析误差,而不是随机误差或系统误差。很久以来我们只估计随机误差和系统误差而没有把两者结合起来。”换句话说,我们只用了不精密度和偏倚来表示仪器的性能,没有计算总的分析误差TE,这样是不完整的。
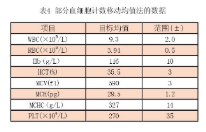
实验室检测的医学目标如下:检测结果准确反映患者的状况;检测结果的变异反映的是患者的变化而不是仪器的变异(偏倚或不精密度);偏倚不会导致患者诊断结果的改变;同一患者的系列标本的改变能够与生物变异区分开来。分析目标只与患者诊疗有关。表1是基于医学要求的性能目标。
1.13仪器校准和质量控制
方法确认的主要目的之一是比较试验的自动分析仪(TAA)和比对的自动分析仪(CAA)的患者结果。因为血液学商业物质的基质效应已知,所以可用新鲜的全血标本来完成校准。这是证实校准稳定性的主要机制。用可溯源的校准物按厂商的说明书对CAA进行校准。然后用CAA和正常的新鲜全血标本为TAA校准,这样能够确保新鲜血标本结果交叉检测平台的可比性。分别用商业产品进行校准可能达不到目的。确认研究中,每天都应该用全血标本交叉核对(至少10份正常标本)进行校准,去掉不合理的结果。
此外,在进行血液分析仪确认前必须做好质量控制。血液分析仪的室内质量控制除了传统的商品质控物外还可以使用患者结果。形态学是血液学检测的特点之一,手工显微镜镜检也是血液分析仪质量控制的一部分。
1.2方法确认研究的内容
1.2.1空白限(LoB)、检测下限(LLoD)和定量下限(LLoQ)
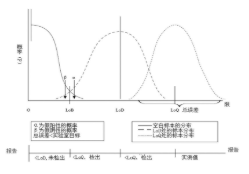
血液学中的空白限通常被称为“本底”,本底是由于试剂或电子噪音所致,表现为检测出假性的标本成分。自动血液分析仪确认的核心问题是准确定量极低浓度的WBC和PLT,这个极低值必须与仪器的本底区分开来。检测下限指在一定概率下标本可被检测出来的最低浓度,在血液学中,指可与本底区分开来的最低的血细胞浓度值;定量下限指标本中能够准确定量的最低浓度值,且定量结果在可接受的精密度和准确度范围内,即满足分析性能目标的最低的WBC和PLT浓度。图1展示了检测结果的分布及报告形式。
准确定量低浓度WBC在某些临床情况下非常重要,包括作化疗决定和骨髓移植恢复信息;准确定量低值PLT对预测出血和PLT输注决定非常重要。LLoD和LLoQ的确定可根据CLSI EP17文件。LLoD值是本底的均值加上一个常数倍s,若本底值服从正态分布,则这个常数为1.64;若不服从正态分布则常数为1.654/(1-1/[4(n-k)],n为总的重复检测次数,k为标本个数。CLSI EP17推荐使用不同浓度的样本至少测定60次。可以选用6个不同浓度的样本每个测定10次,以发现样本与样本之间的变异。其他被测物如RBC、Hb和HCT则不需要确定LLoD和LLoQ,因为这些项目接近0时人已经不能存活了。
1.2.2携带污染
携带污染率是指一个标本对接下来标本的影响百分率。对于血液学仪器,如果前一标本的浓度很高,则携带污染通常对后续标本产生正向偏倚,表现后续结果的假性升高;反之则使后续标本的值假性降低。临床上在检测患者标本和质控标本前分别预吸入全血标本或质控标本来来解决携带污染的问题。
携带污染研究必须至少在3台试验的自动分析仪上进行至少3次分析。先检测一份高浓度(HTV)新鲜全血标本,然后检测低浓度(LTV)的全血标本,重复3次(如表2)。不能用质控物或吸入空气代替,用于携带污染研究的被测物及浓度可参照下表:
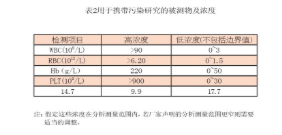
这样做的目的是要较大的拉开高浓度和低浓度分析物的浓度差距。从健康的献血者采血后需要人为的升高和降低血标本中被测物的浓度,使之符合表中所列的浓度要求。但是高浓度和低浓度标本都应该含有一定量的被测物,不能是没有血细胞的血浆。低浓度标本不用简单的空气或稀释液组成,少量的全血可以加入较大体积的没有血细胞的血浆中以提供适当的基质,基质中的细胞浓度不能被检测出来。由于质控物中细胞的组成与全血不同,存在基质效应,没有上表中要求的人体内真正高浓度和低浓度的被测物,因此质控物质不能代替新鲜的全血标。携带污染率的计算公式如下,每个被测物可计算95%、97.5和99%的置信区间。
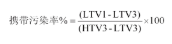
1.2.3不精密度(重复性和重现性)
重复性是指一系列重复检测结果的标准差s和变异系数CV;重现性包括了所有来源的变异。在校准不变的情况下CV值的确定可以得出单个检测的预期变异,例如WBC、RBC和PLT在低浓度水平的不精密度明显升高,因为在固定的稀释和计数模式下血液分析仪检测到的细胞要少。短期不精密度和长期不精密度对证明系统稳定性和设置校准点都是有用的。
正常标本不精密度研究用的是其值在实验室参考区间内的新鲜全血血液。将同一份血液标本连续吸取30份,样本量太少得出的置信区间太宽。至少要在试验的自动分析仪(TAA)上做4份不精密度研究,共12个批次。
ICSH建议不精密度的研究应该包括病理范围浓度的标本。由于贫血和出血的人可能涉及到输血的问题,因此不精密度研究还应该包括下面两种病理标本:Hb为60~100g/L和PLT为0~50×109/L。此外严重白血病的患者还涉及到治疗,不精密度研究还应该包括WBC为0~2×109/L浓度的标本。至少应该在3台试验的自动分析仪上做3个不精密度研究(n=31次重复测定),总共至少检测9个批次。贫血标本只要分析RBC、Hb和HCT,其他不属于这些的被测物的可疑或无效数据可以忽略;血小板减少的标本只检测PLT,无关的无效或可疑数据可以忽略。同样,白血病标本只需检测WBC浓度和分化。
1.2.4可比性(相关)
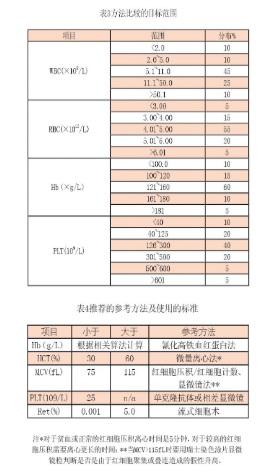
可比性研究需要将系统线性范围内的结果与适当的参考方法或对比方法进行比较,研究人群应包括仪器的目标人群。已上市仪器可以作为新血液分析仪的比较方法。方法比较的目标范围如表3,表中的数据基本上与ICSH和CLSI EP09推荐的目标范围一致,覆盖了正常参考区间、低于和高于正常参考区间的范围。对于确定分析结果范围,参考方法可以帮助确仪器的准确性。超过临床重要范围的准确度评价都要选用替代的参考方法,表4列出了推荐的参考区间。
1.2.5分析测量区间(线性)
线性的概念不适合用于血液学细胞计数(如RBC、WBC和PLT),只有血红蛋白浓度与比色仪的吸光度呈一定关系。对于粒子计数测量(WBC、RBC和PLT)和相关测量(Hb、HCT)回收是一个更恰当的分析术语,通过对已知高浓度的标本进行一系列稀释建立分析测量范围,可作为临床可报告范围(CRI)的子集。
建立分析测量范围用于说明书中的声明的方法有两种:一种是对试验的自动分析仪和可比较的自动分析仪进行新鲜血的相关分析,这种方法最具有临床相关性。另一种方法是至少从两个不同的厂家购买商品的线性试剂盒并按照厂家的说明进行评估。这些数据得出的可分析测量范围是基于商品试剂盒材料,并不代表使用临床新鲜血液标本检测的性能。本实验至少要用不小于3台的试验的自动分析仪。
2.性能验证(实验室的工作)
ISO提出:仪器应该满足所需的性能要求并与检测相关的规定一致。一般用户实验室应该按照厂家确认的原则和程序进行验证。目的是要验证厂家所述的性能对于实验室具体的仪器是正确的。验证与确认有区别也有联系,具体内容包括:准确度、精密度、检测结果的可报告范围和正常参考区间。
2.1空白限(LoB)、检测下限(LLoD)和定量下限(LLoQ)
LoB的验证起始程序与确认部分程序相同。一旦通过验证,每天都要进行本底核查以保证反应试剂微粒和电极噪音没有变化,如果出现问题需要重新研究LoB。LLoD和LLoQ的验证同确认部分。
2.2携带污染
携带污染的验证起始程序与确认部分程序相同。当检测血细胞减少的患者标本时,应保证其前面检测的WBC、RBC和PLT的浓度不超过患者标本的浓度值,因为即使是很小的携带污染都可能假性提高血细胞减少患者标本的血细胞浓度。反之,在患者标本或质控血标本之前吸入了不含血细胞的液体,由于其预稀释作用使得血细胞的浓度值假性下降。
2.3不精密度(重现性)
用户实验室验证应该强调在医学决定水平的短期和长期的重现性。适宜使用实用的方法和所有实验室都可获得的标本。短期不精密度:正常标本、医学决定水平;长期不紧密度:重复性和仪器。
2.4分析测量区间
见确认部分。
2.5可比性(相关)
根据具体实验室的患者人群对厂家的数据进行修正是很重要的。比如,如果实验室很多标本都是来自早产儿,则有必要对有核红细胞正确定量以及对WBC浓度进行修正。如果实验室要换一台新的仪器,将其与实验室现有的仪器做比对是很重要的,以保证患者结果不受仪器更换的影响。厂家的确认研究可能不包括实验室现有仪器的模式。
2.6参考区间
具体检测方法的参考区间根据目标人群个体内和个体间的生物学变异、样本的数量分成亚组非常重要。分析前的各方面应该严格控制,以保证从一般人群中获得标本的重现性。分析过程的标准化可使不同人群的数据具有可比性,并且最终的结果都能用于不同地方不同时间的人群。参考限的计算方法可以影响获得的结果,如使用不适当的统计方法或不正确的排除了离群值。欧洲关于医疗体外诊断装置的指导说明98/79(5.5.5条款)提出:参考区间应该周期性修订,特别是每一次改变了分析或分析前程序。认可管理组织也要求实验室评价其参考区间的适合性。
2.7临床可报告区间(CRI)
为满足临床需要,建立临床可报告范围是实验室根据检测技术做出的一个临床判断。如果实验室验证的AMI和CRI都窄,则没有必要采取进一步行动。如果患者的结果超出了AMI则需要根据具体实验室进行确认。CRI一般在方法验证开始建立,只有在方法学改变时才需要重新评价。例如报告的结果超出了AMI的上限,则需要对标本进行稀释后重新检测,用稀释倍数来计算最后的检测结果。厂家一般规定了超出AMI的标本的稀释和浓缩程序。方法确认期间验证了CRI的低限一般是AMI的低限。低于CRI下限的值一般报告为小于低限。
3.质量控制
3.1使用商品质控物进行质量控制
商品质控物是用于质量控制以商品的方式获得的液体、冰冻或冻干的物质,它与校准物质相似,但是质控物要通过校准后的仪器和稳定的血标本校准物质进行转换赋值。用商品质控物来进行质量控制是将质控物测定值画在质控图上用质控规则来对数据进行直观的描述和解释。
用于血液学仪器的商品质控物需要两个水平的分析浓度(正常值和高值),不推荐使用稀释的、低值的(如白细胞减少的和血小板减少的)和“肿瘤学”质控物。在控制批的频次与处理患者样本数量之间应有一些关系。商品质控物说明书已描述用于特定的分析仪,实验室应文件记录产品的使用如标签说明所示。如厂家所指出:“必须认识到质量控制数据中测量的是一个替代系统,用于克服与人全血样品运输有关稳定性挑战。”如果日常的质控结果在控,则可以假定在质控界限的患者结果都是合理的,可以发报告。与患者标本相关的质量控制测定越少,处于失控状态的患者检测结果则越多。每批内至少检测一个正常水平和异常水平的质控物质以确保患者结果的满意。进一步的性能保证可以通过批内额外的质控检测,这可以根据监管或认可要求来定。
每一个分析批的前中后都应该进行定量检测质量控制程序。质量控制的实施作为患者检测整体的一个部分。在选择合适的质量控制检测频率方面,实验室应该考虑到在质控标本检测后可能出现系统误差,一旦出现将它持续存在直到下一个质量控制事件。即使误差在两次质控被发现也不知道是在何时出现的。“批”的定义应该与分析仪的工作量和稳定性有关,不能简单的按照时间来确定。检测结果的临床用途(如误差对患者诊治的影响)决定质量控制时间的最大间隔。
质控方法的基础是质控检测值与质控物设定值的持续一致。实验室应该建立期望的均值和质控界限。不能将厂家提供的范围作为日常的可接受的质控界限。所建立的质控限通常比厂家提供的范围要窄些,因此更能提炼出信息。有文献提到:厂家提供的范围对于日常质控界限来说太宽,使用这个范围将阻碍统计质量控制的使用。在美国,实验室必须建立可接受的性能范围,如果实验室使用厂家建立质控界限,实验室必须有文件验证其质控结果与建立的质控界限是相关的。
质控测定均值和质控界限的建立是质控过程中的关键步骤。来自其他实验室的均值、标准差和质控界限不能反映本实验独特的工作状态,每个实验室必须建立各自的质控物均值、标准差和质控界限。
3.1.1均值确定
将新批号的质控品与当前使用的质控一起测定,然后按以下步骤转换成新批号的质控物。为新批号质控品的每一个浓度水平建立一个新的质控图框架,将已确认的新质控品的值和更新的信息输入框架中;将各个浓度水平的质控物在各自的质控框架检测3次以验证新批次的质控物。确保三次检测的均值落在厂家设定的范围内,无需特别考虑与任何发布均值的匹配;每天对每个水平质控品至少检测2次,持续3到5天计算每一被测量的新均值;将每个水平计算的均值与厂家说明书中规定的范围进行比较。如果计算的均值落在规定范围之内,则用这个均值来代替厂家所给的值。
3.1.2范围确定
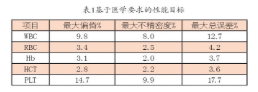
只有使用各实验室各自的数据建立的质控界限才能科学的使用质控规则,厂家提供的质控物范围不适合用于实验室仪器的常规质控。质控界限是通过评价每一质控水平3到6个月的数据来确定的。来自实验室内质量控制实验室间比对计划的数据也是有用的。商品质控品的有些血液学检测项目(如MCV,HCT)的值随时间增加而增加。加权平均的不精密度(CV%)是基于累积的长期CV%,累积的不精密度包含了不同时间和同一仪器相同质控品不同批次之间的预期变异。对每一批号质量控制批的数量不同,可以按照以下示例进行计算,见表1。
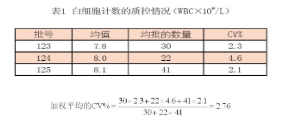
值得注意的是这个加权平均的CV%值不是3个CV值的简单平均值(为3.0%)。在收集这些数据时不能排除前面的质控批次的数据,除非有合理的原因,否则会使累积的CV值错误地偏低。用新批次的均值和加权平均的CV%计算该批号合适的标准差(s)。假定新批号的WBC的均值为7.5, 使用上面所得的加权平均的CV%值2.76,得出:
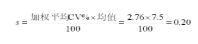
这个结果表明68%的白细胞计数结果落在7.5±0.2范围(7.3-7.7)内,95%的结果落在7.5±0.4范围(7.1-7.9)内,近100%的结果落在7.5±0.6范围(6.9-8.1)内。一般的血液分析仪的Levey-Jennings质控图的控制界限在±1s或±2s。假定均值设定恰当,由于统计学的原因将有2.5%的结果落在控制界限值下面,也有2.5%的结果落在控制界限的上面。当又获得一个批次或其他时间的数据时,可追加到上表中,然后重新计算出下一个批次的s。上述表格最好以电子表格的形式进行管理,并设定计算公式,只要输入上月的均值和CV%便可自动计算出加权平均CV%值。这些值还可以在每月起始用于时自动计算短期不精密度均值,因此可自动计算出新的±1s和±2s范围。理想情况下,血液分析仪可以通过直接输入每月的值,输出计算并插入质控图实现这个功能。
在分析过程中质控测定值应该落在质控界限内以确保分析仪的正确度和精密度是可接受的。如果超出了期望的范围则需要进一步的调查此是否为偶然还是由于损失了精密度、准确度或者质控物质变质引起的。血液学仪器推荐使用多规则分析来解释失控结果是偶然还是精密度或准确度的损失,仅仅通过 2s来判断太简单不够充分。正如Westgard提到已经不推荐使用传统的12s警告质控规则,实验室应该根据各自的经验选择特定的多个规则使得误差检出率最大化和假失控最小化,六西格玛和功效函数图都是推荐的方法。
3.2基于患者结果的质量控制
很多血液实验室使用“3规则”评价特定患者样本红细胞计数(RBC)相关被测量的值,规则如下:
3(RBC)=Hb (如, 5 百万x 3 = 15 g/dL [150 g/L]);
3(Hb)=HCT (如, 10 g/dL [100 g/L] x 3 = 30%)
一般允许结果在 3%。因此,在没有红细胞形态学异常的情况下如果Hb的值为100g/L,则预期的HCT值范围在29.1%~30.9%。如果没有红细胞形态异常(如正常的细胞大小,正常的平均红细胞血红蛋白量和没有异形红细胞),这些细胞计数比例的不一致性提示了一个或多个被测量的分析误差。例如,混浊的标本可能由于浑浊干扰产生假性高的Hb结果;这种情况下HCT/RBC比值明显地小于3,而Hb/RBC比值明显地大于3。
特定患者标本的MCV、MCH和MCHC(温氏指数)的监测是相似的并能够检测出随机误差。由于MCHC的变异范围很小,异常的MCHC经常能够提示潜在的错误结果,所以MCHC在很多自动分析仪中是最有用的。真正的MCHC增高可见于球形红细胞贫血,降低可见于缺铁性贫血,如果这类异常的红细胞在血涂片中未见,则与RBC相关的一个或多个被测量可能存在错误。错误结果可能来源于仪器故障或者标本自身的问题。包括由于冷凝集、脂质或血浆副蛋白使得MCV和MCHC假性增高;白血病使得MCHC降低;渗透压如高脂血症改变了MCV。温氏指数对同一患者来说十分恒定,因此可用差值检查法监测这类指数以提供基于患者数据的仪器故障和标本错误标识的检出。
3.2.1配对比较
配对比较是用于监测不精密度改变的方法。它使用患者标本帮助确定稳定的全血质控值的改变是不精密度改变的结果还是偏倚改变的结果。它有三种使用方法:配对差值分析、批内比对和差值检查。
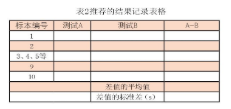
配对差值分析:患者配对检测差值的标准差(s)可以测量分析的不精密度。每批双份重复检测10个标本,若使用更多的双份重复检测可以增加s值的稳健性,因此使得该试验更为敏感。若要获得可比的s值,每批应使用相同的双份重复检测数,可以将同一批的双份重复检测标本隔开。由于分析仪细胞计数通道的精密度受到被测物浓度的影响,配对差值检测的s在数字上可能与重复标本的s不同。除了临床需要的特殊被测物浓度外,尽量不用显著异常的标本。应该注意第一对标本和接下来的标本的携带污染作用。表2是推荐使用的结果记录表格。
批内比对:在常规检测中穿插单个标本的重复检测可以得出重复性。这类小样本的检测不适于计算不精密度,检查这些穿插检测中任何配对结果之间的差值是在已建立的分析置信限范围之内。例如Hb配对不精密度使用一份正常标本双份重复检测,配对值的变化不能超过3g/L。
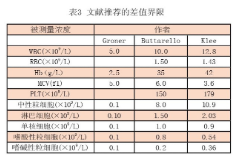
差值检查:如果患者的血液学情况是稳定的,则患者的一系列检测结果都相对保持恒定,尽管这些结果的差值依赖于生物学变异。在没有输血的情况下,某个患者在一系列的样本中一些全血细胞计数被测量(如MCV、MCH和MCHC)是相当稳定的。这对标本的标记问题是很有用的。确定差值检查界限对每一个实验室都是一个挑战,尽管文献提供了一系列的值作为起点或者厂家可能提出了一些建议。表3中的数据来源于发表的文献。在百分数变化的基础上设定差值检查界限可能更有效。很多血液学分析仪包括联机软件设置差值检查界限(如果有一个系统连接到同一患者的不同标本),也包括计算机化的实验室信息系统。
3.2.2加权移动均值
加权移动均值法取决于人群中红细胞指数的生物学稳定性。若这些指数在同一患者的一系列测定值发生了显著变化,这种变化很有可能是由于分析误差导致的,而不是生物学因素引起的。
很多血液分析仪不断的将患者结果自动输入到一个计算公式中给出连续的均值并且逐步补偿新进入结果的变异。批大小n=20的数据是合适的,可提供稳定的均值并将其与靶值相比较。尽管这个公式“平滑”结果,建议尽量减少用极高值红细胞指数的临床标本。
加权移动均值的计算公式使得新进入的值最低程度地影响一批次的患者结果的均值。其原理适用于所有的全血细胞计数被测量。每个实验室应该确定批的大小和质控限。一般的原则是大批量的标本需要使用较窄的可接受限。厂家一般基于原始文献将软件配置批大小为20,这可能并不是对所有的实验室来说都是最好的。上下行动界限应该根据实际经验来设定,而不是为s的倍数。表4是美国克利夫兰大学医院临床血液实验室在八十年代部分血细胞计数移动均值法的数据,每批的标本数是25,以住院患者为主。
上表中简单列举的这些值实验室不能马上采用,而应该在考虑各自的患者人群、厂家的投入和其他有相同患者人群的实验室。表中的范围也不是s的倍数,这些数据也不是原始数据,不能用于多规则分析。
3.3血液形态学
血细胞形态的显微镜检查是血液分析的基础。尽管全血细胞自动分析仪在现代血液实验室扮演着十分重要的角色,但是病理标本的显微镜检查仍然不可代替,而且在某些情况下具有诊断价值。手工显微镜进行细胞分类是整体质量控制的一部分。收集适当天数的手工计数结果并输入计算机中与仪器的结果比较,得出每种细胞类型的平均差值和s,将其与实验室建立的靶值进行比较。血细胞分类计数和评估仪器分析性能的统计方法可参照美国临床和实验室标准化研究院(CLSI)文件 H20-A2 白细胞分类计数(比例数)和仪器方法的评价。显微镜检查对评估自动分析仪出错提示的敏感度和特异性方面也是很有价值的。如果厂家对出错提示进行了性能声明,应该注意其提到的病理标本的比例,因为实验室各自的患者人群不同。